▲新冠神經學後遺症。(示意圖,照片/中華民國臨床非侵襲癌治療研究學會)
文 / 張麟醫師(作者為台大醫院神經外科兼任主治醫師)
自從2019年第一例新冠肺炎爆發,蔓延成全球大流行,對各國的醫療系統、國家政策乃至民眾生活都造成重大衝擊。隨著對疾病的瞭解增加,藥物及疫苗的研發與群體免疫效應帶來死亡率下降,意味著重症的發生減少,然而感染數量仍然龐大,這也帶來了下一階段的問題,即所謂新冠肺炎的後遺症。
大部分新冠肺炎的急性症狀會在一個月內逐漸落幕,但許多神經學問題可持續長達八個月甚至一年,亦有在感染痊癒後才浮現出的新症狀。
新冠感染可經嗅神經軸突進入腦部,或沿血流突破血腦障壁入侵,再藉由血管張力素轉化酵素接受器進入神經膠細胞及神經元。
神經學症狀並非全由直接感染所致,極大比例來自感染後引起的免疫風暴,腦脊髓液中不一定能驗到病毒,但絕大多數新冠患者的血液及腦脊髓液檢查都可測得炎症指標上升。
新冠病毒引起的劇烈免疫反應能引發多重器官受損,除心肺功能遭受重大影響,腎功能損傷合併症的發生率也較高,而因新冠肺炎住院者出現失智的比例遠高於流行性感冒。
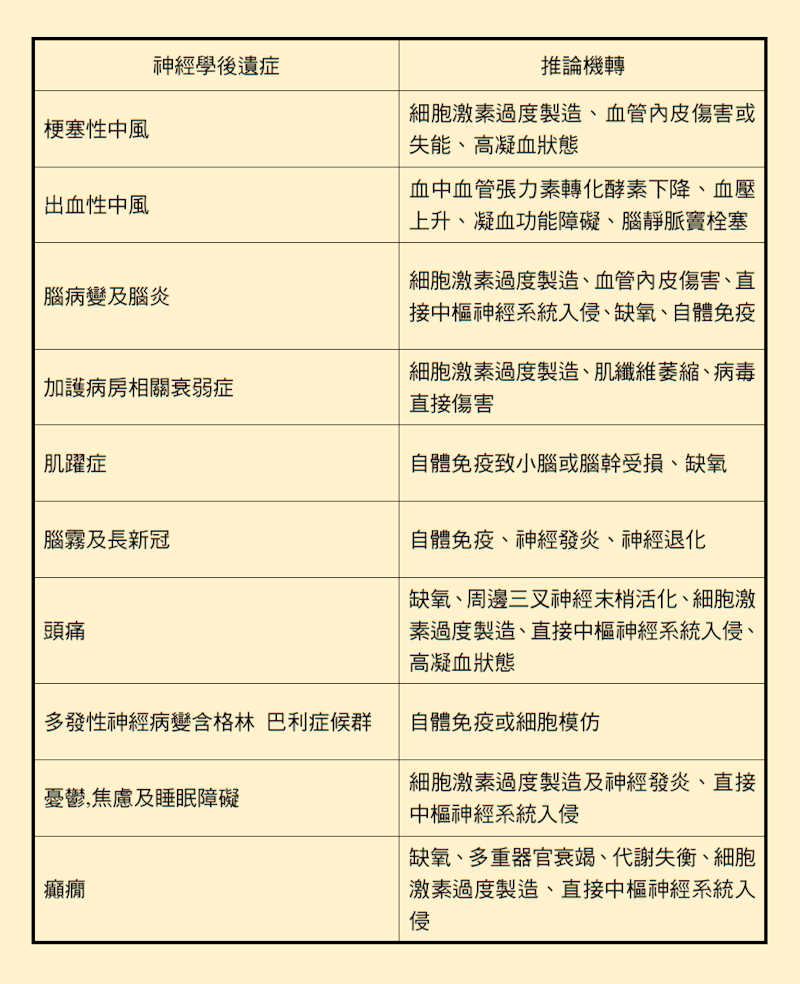
綜觀各國文獻,感染者中約有三至四成合併神經學後遺症。在一份來自武漢的報告,約有兩成五病患有中樞神經系統問題,而各有一成患者分別有週邊神經及肌肉骨骼系統問題。這些神經學症狀輕至頭痛、頭暈、嗅味覺喪失、焦慮、憂鬱、睡眠障礙,嚴重者則可引起梗塞性或出血性中風、肌肉或眼球震顫,或多發性神經病變等(表1)。這些症狀不限於重症患者,且具有不同的風險因子,如梗塞型中風與新冠重症風險因子一樣,為男性、大於65歲、抽菸、肥胖、高血壓、糖尿病及心血管疾病。

新增神經學症狀出現的平均時間約為罹患新冠感染後約一個月,但可在數月後發生,不同症狀產生的機轉也各不相同(表2),如肌肉痛可能來自肌細胞缺氧、粒腺體功能缺失或與周邊神經病變相關,而進入神經膠細胞的病毒能引發一連串免疫反應,造成自律神經失調及引起慢性疼痛中樞化。
全面的神經系統發炎產生的有害物質會加速或誘發神經退化疾病,有些文獻統計指出,罹患新冠會加重阿茲海默症的嚴重度,或加速原只是輕微或疾病前期的患者惡化,也可能增加後續發生帕金森氏症的風險。
近期一篇回顧文獻,探討血中維生素D濃度過低者有較嚴重的新冠後遺症及較高死亡率,主要著眼於其抗氧化及免疫調節功效,維生素D也與憂鬱、帕金森等神經疾病密切相關。時至今日,專家們仍積極著手研究能幫助新冠神經學後遺症的藥物,如過去通常使用在腦部創傷及腦中風病患的腦活素,對高齡患者新冠後遺症如疲勞、認知功能方面的幫助,最近更發表了針對嗅味覺缺失療效的第四期研究。
進入「共存時代」,或者「後疫情時代」,新冠帶來的神經學後遺症將深深影響我們的生活,是未來的日子裡必須面對且正視的問題。
中華民國臨床非侵襲癌治療研究學會邀請您參與「Long Covid (長新冠)預評估問卷調查」
https://bit.ly/3gMnHNk (另開啟新視窗)
